
日本人に多いと言われている高血圧の予防には、減塩の食習慣が重要です。
塩分の摂りすぎは、高血圧だけでなくその他の疾患の原因にもなります。
どうすれば社会全体で減塩できるのか、医療現場での取り組みを、土橋先生に講演いただきました。
演者:畝山 寿之 氏(味の素株式会社グローバルコミュニケーション部)
演題:健康寿命の延伸を目指した持続可能な減塩推進戦略
初出:第24・25回 日本病態栄養学会年次学術集会
開催日・場所:2022年9月17日(土)/川崎医療福祉大学
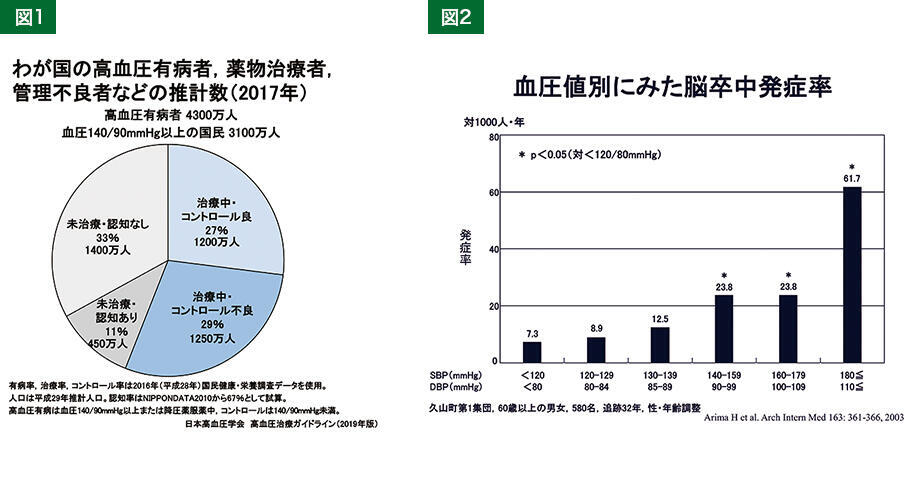
高血圧有病者の実態
高血圧はわが国で患者数がもっとも多い病気で、約4,300万人いると推計されています。その中の、3割の人は「高血圧だという認知がなく治療も受けていない」、1割は「認知しているが治療を受けていない」状態です。高血圧有病者で「治療を受けていて良好にコントロールできている」人は全体の3割弱しかいないとされており、私たちアカデミアは問題視しています(図1)。
血圧について日本高血圧学会(以下、JSH)が高血圧治療ガイドライン第1版を作成した2000年頃までは、年齢プラス90mmHg程度を目標値においていました。その後、厳格な降圧の有効性を示すエビデンスが蓄積したため、ガイドラインの改正ごとに基準値は低くなり、今の目標は130/80mmHg未満となりました。福岡県の久山町での調査から、60歳以上の住民を血圧値別に追跡すると、140/90mmHgを超えると脳卒中発症が増えること、血圧が低いほど発症が少ないことが分かりました(図2)。脳卒中予防の観点から、高齢者でも血圧はより低い方がよいということになります。75歳以上の後期高齢者の降圧目標値は140/90mmHg未満ですが、脳血管障害、冠動脈疾患、蛋白尿陽性の慢性腎臓病、糖尿病、抗血栓薬服用の患者さんなどは忍容性があれば130/80mmHg未満を目標としています。
減塩可能な食環境作り
高血圧の患者さんに見直してもらいたい食生活は、減塩とカリウム摂取、エネルギーの適正化です。2013年に策定された「健康日本21(第二次)」では、血圧を4mmHg下げる、そのうちの2.3mmHgを食事で下げると目標設定されています。1日の食塩摂取量については2022年、つまり今年8.0gを目指すと記載されていますが、2019年の摂取量は男性10.9g、女性9.3gです(高血圧治療ガイドライン2019より)。厚生労働省による日本人の食事摂取基準での目標量(食塩相当量として)は男性7.5g未満、女性6.5g未満となっています。いまだ目標量には遠く、どうやったら到達できるのでしょうか。
高血圧の患者さんの多くは、減塩が大事だということは分かっています。意識調査をすると減塩に取り組んでいる人は多いのですが、実際に食塩摂取量を調べてみると、意識していない人とほとんど変わりません。
実践型の減塩啓発イベントを実施すると、薄味が好きだと言っている方でも好みの味噌汁は塩分濃度が高いこともあるし、塩ひとつまみの重さも人それぞれで違います。フードモデルの冷奴に普段通りに醤油をかけてもらい、そのなかに含まれる食塩の量を明示することで、摂取量を意識してもらう働きかけなどもしました。
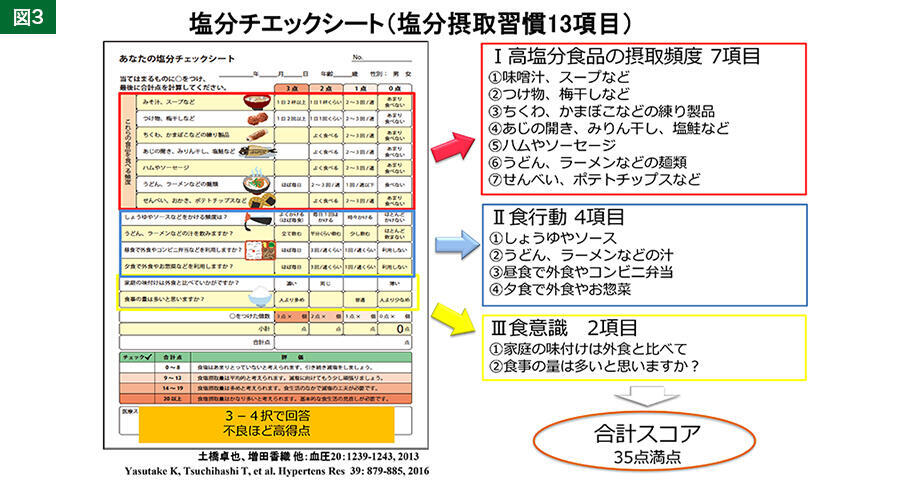
一般の人には、自分の食塩摂取量を把握することはとても困難です。そこで「あなたの塩分チェックシート」を作りました(図3)。13項目の質問をスコアリングして、自分の塩分摂取がどのようなものか把握することができます。
しかし、患者さんがどんなに努力しても限界があります。意識していなくても、減塩ができるような抜本的な取り組みをしないと国民全体で6gは目指せないと思っています。減塩ができない要因の一つとして、独居の高齢者など自身で調理をしない方も多いことがあると思います。そのような方でも減塩ができる食環境を提供しない限り、国民レベルでの減塩推進は出来ないと実感しています。さらに高齢者では、減塩しながらも他の栄養素は不足せず、適正な食事がとれる環境作りがとても大切だと思います。
逆向き食育の重要性
JSHの取り組みの1つに、加工食品の食塩相当量表示の働きかけがあります。食塩表示について、「食塩相当量」表示の義務化を関連学会や団体の賛同を得て2011年に関係省庁に提言しました。それから約10年を経て、ようやく2020年4月から表示が義務化されました。このことにより、カップ麺の表示を見て「スープに食塩が3.8g入っているから、半分に減らせば2gぐらい減塩できる」といった実践的かつ具体的な指導ができるようになりました。
また、2013年からは書類審査に合格した減塩食品を認定し、JSHのホームページに掲載する活動を始めました。2022年4月で、28社124品目が認定されています。減塩商品はおいしくないというイメージがあるため、JSHではそれを払拭する対策として申請のあった減塩食品を、通常食品と食べ比べする官能評価を実施し、そこで合格したものだけを認定するという仕組みを作っています。認定品の売上は少しずつ上がってきており、2021年は455億円、相対的減塩量が約1,000tとなりました。これは日本人の1日分の食塩をJSHの認定商品で下げることができたといえます。
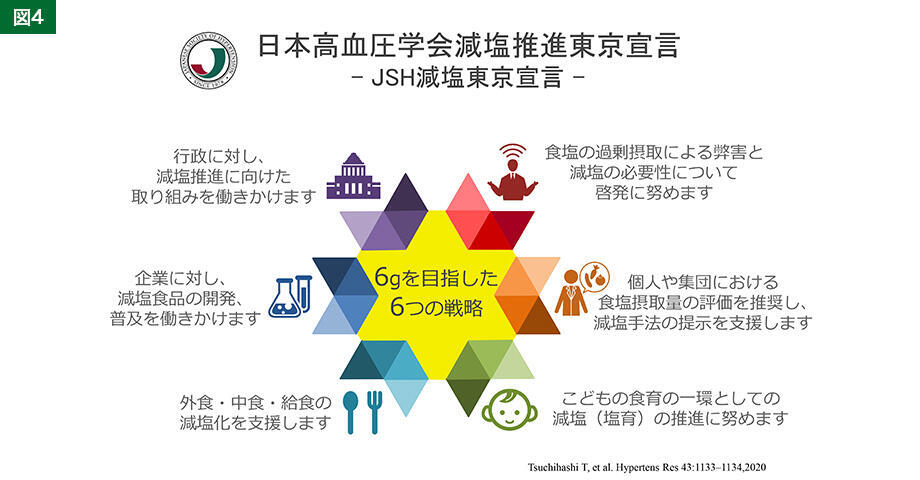
また、JSHは「食塩摂取6gを目指した6つの戦略」を掲げました(図4)。子どもの食育、外食・中食・給食の支援、企業に対してのサポート、行政への働きかけなどがあります。食育の観点からは、幼稚園や学校で減塩やカリウム摂取の重要性を教育して、それを家に持ち帰って家族を教育するという、逆向きの食育が効果的ではないかと考えています。
ナトリウムとカリウムの関係
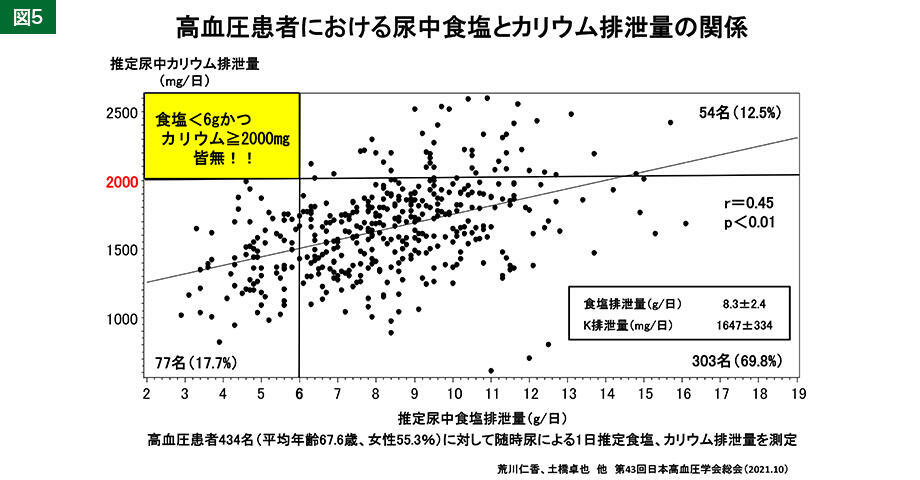
臨床の現場では、減塩を指導するとカリウムも減りやすいことを実感しています。高血圧患者434名を対象とした調査で、尿中食塩排泄量6g未満の減塩ができている人では、カリウムを2,000ミリ以上取っている人はおらず、逆にカリウムを2,000ミリ以上取っている人で、減塩ができている人はいなかったのです(図5)。
INTERMAPの研究では、日本人はカリウムを野菜、魚、果物、お茶、コーヒー、牛乳・乳製品、肉類・卵などでとっていると報告されています。野菜や魚は調理法や食べ方によっては食塩が増えてしまうので、調理法も提案する必要があると思っています。果物はカリウム摂取にはよいのですが、肥満や糖尿病の方は摂取量の制約があるため、お茶、コーヒー、牛乳・乳製品を積極的に摂ることが有効ではないかと思っています。
日本人女性の尿を測定し、食塩とカリウムの摂取量の推定値を地域別に比較した調査があります。多くの地域では、食塩とカリウム摂取量が相関していますが、中には食塩摂取量に比し、カリウム摂取量が多い(ナトカリ比※1が低い)地域もありました。地域間の食塩、カリウムの摂取源の比較をすれば、減塩・増カリウムのヒントがみつかるかもしれないと思っています。
JSH認定の減塩食品の多くはカリウムで代替されています。カリウムを付加することは降圧や心血管イベント抑制効果が期待され、健康寿命の延伸に寄与すると考えられます。ただし、腎機能が低下しカリウム制限を指示されている方が減塩食品を使用される場合は注意が必要です。また、うま味を利用すると減塩が上手にできる(薄味でも美味しく感じる)ことは経験的には知られていたことですが、福岡女子大学の早渕先生が、それを科学的に証明する論文※2を発表されました。
JSHでは厚生労働省の実証事業として、特定健診の受診者を対象に、「ナトカリ比」を測定し、個別に保健指導を行うことで、翌年減塩ができているか検証する取り組みをしており、今年3年目の最終年度を迎えます。
誰もが健康になれる社会のために
血圧が高くないから減塩しなくていいとか、自分は減塩しなきゃいけないけど家族が嫌がるということを耳にします。食塩の過剰摂取は高血圧だけでなく、尿路結石、骨粗しょう症、胃がん、喘息などのリスクになることが分かっています。
日本人の非感染性疾患および外因による死亡数のリスク因子として、タバコ、高血圧、運動不足、高血糖、塩分の高摂取などがあげられます。塩分の高摂取は血圧と独立して脳卒中のリスクになっています。すなわち、減塩は血圧に関係するだけの話ではなく、健康寿命そのものに関わっていることを、改めて認識してもらうことが大切です。そして、全ての人が減塩できる環境を作って欲しいと思っています。
厚生労働省は「健康的で持続可能な食環境戦略イニシアチブ」を設立しました。産官学で連携し、誰もが自然に健康になれる食環境づくりを目標としています。食品企業、流通、販売、メディアなどと、私たちアカデミアが結集して取り組もうということです。私たちの役割としては、この取り組みの進捗を評価し、公正な立場で支援することであり、一般の方に対する啓発が大事だと思っています。

Profile

土橋 卓也(つちはしたくや)先生
社会医療法人製鉄記念八幡病院 理事長
博士(医学)。九州大学医学部卒業後、同大学第二内科入局、米国クリーブランドクリニック研究員、九州大学医学部附属病院総合診療部講師・助教授、国立病院機構 九州医療センター内科医長(高血圧内科)などを経て、2014年社会医療法人製鉄記念八幡病院 副院長・高血圧センター長、2015年同病院理事長・病院長に就任。2021年より理事長(専従)となり現在に至る。
日本高血圧協会(理事)、日本高血圧学会(名誉会員、専門医)、日本痛風・尿酸核酸学会(理事、専門医)など。